Hoitovälinehuolia
Hyvinvointialueille siirtyminen on merkinnyt osalle diabetesta sairastavista heikennystä hoitotarvikejakeluun. Eräillä alueilla esimerkiksi tyypin 2 diabetesta sairastavat ovat joutuneet luopumaan kudosglukoosin sensoroinnista. Tyypin 1 diabetesta sairastavat puolestaan saavat käyttöönsä hoitovälineitä liian vähän ja usein vanhaa teknologiaa. Miten tilannetta voisi parantaa?
Ahdistaako tekniikka? Kesytä laitteet arjen apureiksi
Glukoosisensoreiden ja älypumppujen käyttäjät ovat pääosin hyvin tyytyväisiä älykkäisiin hoitovälineisiinsä, jotka keventävät diabeteksen hoidosta aiheutuvaa kuormaa, parantavat hoitotasapainoa ja lisäävät turvallisuutta. Mutta sensorointi voi joskus myös koukuttaa liikaa ja älypumppu stressata, jos ei luota sen kykyyn annostella insuliinia oikein. Diabeteshoitaja Kaja Normet antaa vinkit ongelmatilanteisiin.
Hoitoteknologia hyödyttää myös iäkkäitä
Pirkanmaalla kokeiltiin kotona asuvien iäkkäiden ihmisten verensokerin etäseurantaa KATI-ohjelmassa. Jokaiselle osallistuneelle laadittiin henkilökohtaiset verensokerin hoidon tavoitteet. Kokeiluun osallistuneet tunsivat olonsa turvalliseksi, kun heidän verensokeriaan seurattiin ja hoitavat ammattilaiset reagoivat tarvittaessa sen muutoksiin. Lähes kaikki osallistuneet halusivat jatkaa verensokerin etäseurantaa kokeilun päätyttyä.
Insuliinipumppu pysäytti lisäsairaudet
Eläintenkouluttaja Piia Laineella oli hyvin hankala diabetes, ja hän sairastui ohutsäieneuropatiaan kymmenen vuotta sitten ja myöhemmin myös hänen silmänpohjiensa kunto romahti äkillisesti. Sitä edelsi verensokerin voimakas sahaaminen ja stressi. Kun hän sai älypumpun, hänen verensokerinsa tasoittuvat eivätkä lisäsairaudet enää edenneet.
Kun kaikki hoitavat leiviskänsä lääkinnällisiä laitteita on turvallista käyttää
Fimea valvoo lääkinnällisiä laitteita ja alan toimijoita Suomessa. Kaksi vuotta sitten voimaan tullut eurooppalainen lääkinnällisten laitteiden asetus tiukensi vaatimuksia. Tavoitteena on parempi potilasturvallisuus. Yksi tärkeimmistä turvallisuustekijöistä on kuitenkin se, että käytätpä diabeteksen hoidossa mitä tahansa lääkinnällistä laitetta, huolehdi siitä, että sinulla on aina varalla hoitovälineitä, joihin voit poikkeustilanteessa turvautua.
Älypumpun avulla tasapainoon
Monilla lapsilla ja nuorilla on jo älypumppu, mutta myös aikuiset hyötyisivät pumppuhoidosta. Se sopii elämän vaihteleviin tilanteisiin paremmin kuin pistoshoito. Tuore lasten pumppuhoitoa koskeva tutkimus osoittaa, että älypumppu paitsi parantaa hoitotuloksia myös keventää lapsen vanhempien kokemaa stressiä.
Diabeteslääkärit: Uudet hoitomuodot pitäisi saada kaikkien ulottuville
Vaikka hoitomuodot ovat kehittyneet, tyypin 1 diabeteksen omahoito on yhä äärimmäisen kuormittavaa. Onneksi insuliinien ja hoitovälineiden kehitys etenee rivakasti, ja näköpiirissä on lukuisia diabetesta sairastavien elämää helpottavia innovaatioita. Näin arvioivat diabeteslääkärit Anna-Kaisa Tuomaala ja Henna Cederberg-Tamminen HUSista.
Valoisat näkymät retinopatian hoidossa
Moni diabetesta sairastava pelkää yhä näkövammaa, vaikka nykyisillä hoitomenetelmillä lähes jokainen ongelma pystytään hoitamaan niin, että näkökyky säilyy. Diabeettisen retinopatian hoidossa on parissa kymmenessä vuodessa tapahtunut iso muutos, ja näkymät ovat valoisat. Sovittuja seurantakäyntejä ja silmänpohjakuvauksia ei kannata kuitenkaan jättää väliin.
Helsingissä kehitetään ihoa rikkomatonta glukoosimittaria
Jo muutaman vuosikymmenen ajan tiedemiehet ovat yrittäneet keksiä, miten verensokerilukema saataisiin selville ihoa rikkomatta eli noninvasiivisesti. Nyt sellaista laitetta kehitetään myös Suomessa. Se on jo edennyt kliinisten kokeiden vaiheeseen eli käyttötesteihin.
”Vapaaehtoistoiminta on antanut minulle enemmän kuin oletin”
Anniina Linnero on monessa mukana. Taitoluistelu- ja ompeluharrastusten lisäksi hän on rakentanut itselleen keinohaimajärjestelmän. Uusin aluevaltaus on vapaaehtoistoiminta: hän toimii Diabetesliiton deelähettiläänä. Vertaistuen antamisen tuottaman ilon lisäksi hän löysi toiminnan parista rakkauden.
Hybridipumppu tuo hoitoon tasaisuutta
Uudet hybridipumput säätelevät automaattisesti perusinsuliinin annostelua jatkuvan verensokeriseurannan perusteella. Hoito vaatii paljon omaa kiinnostusta ja tarkkaa hiilihydraattimäärien arvioimista, mutta tuloksena voi olla esimerkiksi yöllisten verensokerivaihteluiden tasoittuminen. Sara Hakala pääsi hybridipumpun avulla eroon hypoglykemioista lähes kokonaan.
Kun sensorointi stressaa
Joskus verensokerin skannaaminen alkaa hallita elämää: hyvästä rengistä on tullut huono isäntä. Mikä meni pieleen? Psykologi Kirsi Ikuli muistuttaa, että elämässä on erilaisia tilanteita, eikä kenenkään verensokeri ole aina tasainen. Siihen ei edes tarvitse pyrkiä, riittävän hyvä omahoito riittää. Tämän ymmärtäminen ja sietäminen auttaa, kun omahoito kuormittaa.
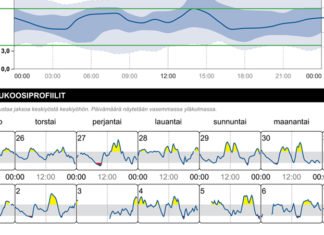
Osaatko hyödyntää sensorin purkudatan tietoja?
Kokosimme esimerkkejä siitä, miten voit hyödyntää sensorin purkudataa päivittäin ja viikkotasolla. Purkudataa tutkimalla saat tietoa muun muassa siitä, onko insuliinin annostelusi oikealla tasolla ja onko sinulla ehkä oireettomia hypoglykemioita tai suuria vaihteluita glukoositasossa. Voit tukia myös, miten nukkuminen, vuorokausirytmi, kuukautiskierto, syömisrytmi, liikunta ja erilaiset arjen valinnat ja satunnaiset asiat vaikuttavat glukoositasoosi.
Laite liikuntakaverina
Anu Pessala hankki aktiivisuusrannekkeen ja kauhistui huomatessaan, miten vähän hän liikkuu. Nyt hänelle kertyy useimpina päivänä noin 10 000 askelta. Aktiivisuusranneke tai urheilukello voi siis sytyttää liikuntakipinän ja kannustaa kuntoilemaan. Laite ei kuitenkaan liiku kenenkään puolesta, ja toisaalta liikunnan mittaaminen voi joskus tehdä liikkumisesta pakonomaista.
Uusi hoitoteknologia sopii myös ikääntyville
Ikäihmisen turvallisuuden tunnetta ja kotona selviytymistä voi tukea uudella teknologialla, esimerkiksi glukoosisensorilla, puhuvalla verensokerimittarilla tai muistitoiminnolla varustetulla insuliinikynällä. Ikä ei ratkaise hoitomuotoa, vaan se, miten omahoito sujuu.
Hybridipumppu toi avun salibandyharrastukseen
Kilpasarjassa salibandya pelaava kaksitoistavuotias Sanni Koppila haaveilee pääsevänsä tulevaisuudessa pelaamaan Naisten Salibandyliigaan. Suurien unelmien saavuttamisessa häntä auttaa uusi hybridipumppu, joka säätelee basaalin annosta automaattisesti glukoosisensorin lukemien perusteella.
Sopivasti rentoutta etäseurantaan
Mahdollisuus seurata lapsen glukoositasoa lähes reaaliajassa tuo turvaa vanhemmille, kun lapsi on päiväkodissa tai koulussa. Joskus uusi tekniikka voi kuitenkin kääntyä stressin aiheuttajaksi: vanhemmille voi tulla kiusaus ottaa yhteyttä kouluun tai päiväkotiin heti kun lapsen glukoosiarvo on laskusuunnassa. Aikuisten tulisi kuitenkin antaa lapselle oma rauha päivähoidossa ja koulupäivän aikana.
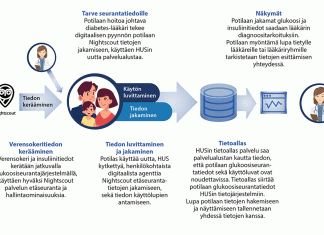
HUSissa kehitetään ratkaisua lasten verensokerin reaaliaikaiseen seurantaan
Jos tyypin 1 diabetesta sairastava lapsi joutuu äkillisesti sairaalahoitoon esimerkiksi happomyrkytyksen vuoksi, hoitohenkilöstöllä ei ole työkaluja, joiden avulla he voisivat nähdä lapsen verensokerissa tapahtuneet muutokset reaaliajassa. Helsingin yliopistollisessa sairaalassa (HUS) parhaillaan käynnissä olevassa kehityshankkeessa haetaan ratkaisua nykytilanteeseen.
Sensorien ja pumppujen edut voittavat viat
Insuliinipumput ja sensorit eivät aina toimi moitteettomasti, mutta silti diabeetikot eivät ole valmiita luopumaan niistä. Erikoislääkäri Anu-Maaria Hämäläinen Diabetesliitosta pitää tärkeänä sitä, että laitteiden käyttäjät tutustuvat niiden ominaisuuksiin.
- Laitteet ovat vain apuvälineitä. Ne eivät hoida sairautta, vaan auttavat hoitamaan sitä, hän korostaa.
Miten luotettavia verensokerin seurantaan tarkoitetut laitteet ovat?
Moni harmittelee sitä, että kudossokeria mittaava sensori ja verensokerimittari eivät näytä tismalleen samoja lukemia. Diabetesliiton ylilääkärin Pirjo Ilanne-Parikan mukaan sensorilukemissa saa olla pieniä poikkeamia. Sensoroinnista saa enemmän hyötyä, kun käyttäjä oppii tunnistamaan ja tulkitsemaan verensokerin trendejä ja laskua tai nousua osoittavia nuolia ja hyödyntämään niitä insuliinin annostelussa.
Myös sormenpäämittausten tulokset vaihtelevat hiukan. Mittaustulosten täytyy kuitenkin olla tietyllä laatustandardien määrittämällä välillä.
Keinohaima innosti Ellan uuteen alkuun
Vielä vuosi sitten Ella Kähösen, 18, HbA1c huiteli pilvissä. Verensokeria tuli mitattua pari kertaa viikossa ja insuliinia annosteltua silmät kiinni. Sitten hänen miesystävänsä rakensi hänelle keinohaiman, ja hänen elämänsä mullistui. Ellan HbA1c-arvoi oli viimeksi 39 mmol/mol. Hänen mielestään kaikkien ykköstyypin diabeetikoiden pitäisi halutessaan saada insuliinipumppu ja sensori.
Älypumput toimivat keinohaimoina
Ensimmäinen keinohaimateknologiaa käyttävä itsesäätelevä insuliinipumppujärjestelmä MiniMed 670G on nyt saatavilla Suomessakin. Se säätää insuliinin annostelua automaattisesti: pysäyttää insuliinin annostelun kun verensokeri on liian matala ja korjaa myös korkeita verensokereita. Ensimmäiset älypumput ovat niin kutsuttuja hybridikeinohaimoja, eli ne eivät ota vielä automaattisesti aterioita huomioon.
Iho-oireita sensorista
Verensokeria jatkuvasti mittaavista glukoosisensoreista on diabeetikoille paljon apua, mutta ongelmaksi ovat tulleet niissä käytetyt liima-aineet. Ne aiheuttavat joillekin iho-ongelmia, jotka voivat pahimmillaan äityä sellaisiksi, että laitteen käytöstä täytyy luopua. Anne arvioi sensoroinnin hyödyt suuremmiksi kuin haitat, vaikka sensori jättää häneen ihoonsa pitkäksi aikaa punaisen läikän.
Pioneeri rakensi pumpun ja keinohaiman
Nurmijärveläinen insinööri Harri Jokela teki kaikessa hiljaisuudessa historiaa, joka jäi vähälle huomiolle. Hän rakensi itselleen insuliinipumpun 1980-luvulla, ja kun sensorit tulivat myöhemmin markkinoille, myös keinohaiman.
Kolme glukoosinseurantajärjestelmää vertailussa
Diabetes-lehti testasi kolme verensokerin jatkuvaan seurantaan tarkoitettua laitetta. Mukana testissä olivat Dexcom G5, Freestyle Libre ja Senseonics Eversense. Kaikki testatut laitteet helpottivat diabeteksen hoitoa, mutta kaikista löytyi myös kehitettävää.