Teksti: Kirsi Mikkola
Haiman kajoamaton kuvantaminen avaa uusia mahdollisuuksia diabeteksen sairausmekanismien sekä beetasolumassan ja beetasolujen toiminnan ymmärtämiselle.
Toistaiseksi haiman beetasolujen kuvantamiseen ei ole potilastyöhön sopivaa merkkiainetta. Tulevaisuudessa kuvantamista voidaan hyödyntää sairauden ennaltaehkäisyssä ja varhaisessa hoitoonohjauksessa. Se voi myös auttaa kehittämään entistä yksilöllisempiä hoitomuotoja.
Diabetes on monimuotoinen glukoosiaineenvaihdunnan sairaus, josta on tullut maailmanlaajuisesti merkittävä kansanterveyden ongelma. Nykyään diabetesta sairastaa maailmassa noin 390 miljoonaa ihmistä, ja määrän arvioidaan nousevan lähes 600 miljoonaan vuoteen 2035 mennessä (IDF Diabetes Atlas).
Sekä tyypin 1 että tyypin 2 diabeteksessa keskeisiä sairauden syntyä ja etenemistä selittäviä tekijöitä ovat haiman Langerhansin saarekkeiden insuliinia erittävien beetasolujen toimintahäiriö ja lopulta kuolema. Näiden tapahtumien syyt ovat vielä epäselvät. Diabeteksen eri muotojen patofysiologia, genetiikka ja kliininen ilmiasu vaihtelevat.
Diabeteksen toteaminen perustuu glukoosipitoisuuden ja muiden epäsuorien ilmaisimien määrittämiseen verestä. Kun sairaus todetaan, suurin osa beetasoluista on jo tuhoutunut.
Kaikki beetasolut eivät kuolekaan
Perinteisesti on ajateltu, että tyypin 1 diabeteksessa beetasolut tuhoutuvat kokonaan. Viime vuosien tutkimukset ovat kuitenkin osoittaneet, että tyypin 1 diabetesta sairastavilla on toiminnallisesti hiljentyneitä mutta eläviä beetasoluja (1). Nämä solut pystyvät tuottamaan ja erittämään insuliinia, vaikka sairauden toteamisesta olisi kulunut vuosia (2). Siitä, miten nämä hiljentyneet solut vaikuttavat sairauden etenemiseen, ei ole tarkkaa tietoa. Auttavatko ne tasapainottamaan veren glukoositasapainoa, onko niillä osuutta lisäsairauksien synnyssä tai ehkäisevätkö ne kenties hypoglykemiaa eli liian matalaa verensokeria?
Kliinisesti todetun diabeteksen luonne ei riipu ainoastaan beetasolujen absoluuttisesta määrästä, vaan myös yksittäisten solujen kyvystä tuottaa insuliinia. Ei tiedetä tarkkaan, miten ja miksi beetasolut tuhoutuvat tyypin 1 ja 2 diabeteksessa ja miten beetasolumassa ja solujen toiminta vaihtelevat sairauden eri vaiheissa.
On osoitettu, että tyypin 2 diabetesta sairastavilla beetasolujen toiminta saattaa heiketä, mutta siitä huolimatta solumassa säilyy. Lisäksi on havaittu merkittävää, jopa viisinkertaista, yksilöiden välistä
beetasolumassan vaihtelua (3, 4) niin terveillä kuin tyypin 1 diabetesta sairastavillakin. Massan näin suuri luonnollinen vaihtelu tekee beetasolujen tutkimuksesta entistä vaikeampaa. On tärkeää selvittää tulevaisuudessa, voiko beetasolumassan ja sen toiminnan välinen suhde ennakoida diabeteksen puhkeamista ja potilaan vastetta eri hoitomuotoihin.
Isotooppilääketiede tulee haimatutkimukseen
Isotooppilääketieteen kehitys alkoi 1920-luvulla, jolloin ensimmäisen kerran käytettiin radioaktiivisia merkkiaineita lääketieteellisessä tutkimuksessa. Isotooppilääketieteellä tarkoitetaan lääketieteen erikoisalaa, jossa käytetään radioaktiivisista aineista valmistettuja radiolääkkeitä sairauksien tutkimiseen ja hoitoon. Elimen toiminnan muutokset vaikuttavat usein radiolääkkeen jakautumiseen elimessä (5).
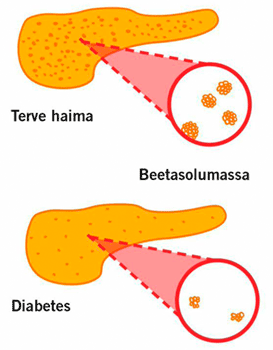
Jotta tyypin 1 ja 2 diabeteksen syntyä ja kehitystä ymmärrettäisiin paremmin, on tärkeää kehittää kajoamattomia kuvantamismenetelmiä aktiivisen beetasolumassan havainnoimiseksi. Haiman kuvantamisen tekevät vaikeaksi sen sijainti syvällä vatsaontelossa sekä beetasolujen pieni määrä ja niiden tasainen jakautuminen koko haiman alueelle (kuva). Beetasolut muodostavat vain 1−2 % koko haiman massasta. Langerhansin saarekkeiden massasta niitä on 70−80 %. Lisäksi Langerhansin saarekkeet muodostuvat kolmesta muusta solutyypistä: alfa-, delta- ja PP-soluista.
Beetasolumassa vähenee diabeteksessa. Tähän asti beetasolumassa on pystytty määrittämään lähinnä ruumiinavausnäytteistä tai haimanpoistojen yhteydessä (6). Beetasolujen toimintaa on puolestaan mitattu kajoamattomasti glukoosirasituskokeella. Beetasolumassan määrittäminen kudosnäytteestä histologisin eli kudosopillisin menetelmin on ongelmallista, koska beetasolut saattavat olla elinkelpoisia, mutta toimintakyvyttömiä (7). Tällöin aktiivisen, insuliinia erittävän beetasolumassan määrittäminen vaikeutuu (8). Tämän vuoksi tarvitaan kajoamattomia kuvantamismenetelmiä.
Beetasolujen toiminnan kuvantaminen kajoamattomasti radioaktiivisia merkkiaineita käyttäen asettaa erityisiä vaatimuksia kuvantamismenetelmälle: menetelmän paikanerotuskyvyn tulee olla erinomainen ja merkkiainemolekyylin tulee sitoutua beetasoluihin muttei muihin saarekesoluihin. Lisäksi merkkiainemolekyyli saisi sitoutua vain vähäisessä määrin eksokriiniseen, avoeritteiseen haiman osaan tai haimaa ympäröiviin muihin vatsaontelon kudoksiin, kuten maksaan ja munuaisiin.
Beetasolujen toiminnan kuvantamisessa tärkeää on myös kuvannettavan reseptorin eli vastaanotinmolekyylin ilmeneminen kohdekudoksessa. Esimerkiksi kasvainkudoksessa kuvannettava kohdereseptori yleensä ilmentyy huomattavasti enemmän kuin terveessä kudoksessa, mikä johtaa korkeaan radioaktiivisuuskertymään kohdekudoksessa (9,10). Reseptorikuvantamisen ohella voidaan kuvantaa aineenvaihdunnan prosesseja, kuten glukoosin kertymistä soluun.
Monta menetelmää jo käytössä
Kliiniseen käyttöön soveltuvia kuvantamismenetelmiä ovat toiminnalliset PET (positroniemissiotomografia) ja SPECT (yksifotoniemissiotomografia) sekä rakenteelliset TT (tietokonetomografia) ja MK (magneettikuvaus) sekä näiden yhdistelmät PET/TT ja PET/MK. PET ja SPECT ovat leikekuvantamismenetelmiä, joissa hyödynnetään radioaktiivisesti leimattuja merkkiaineita. Menetelmissä kohdetta kuvataan viipaleittain ja yhdistämällä viipaleet saadaan kohteesta kolmiulotteinen malli. Menetelmien avulla määritetään radioaktiivisen merkkiaineen jakaumaa kudoksessa ajan ja paikan suhteen. Suomen ensimmäinen PET-kamera otettiin käyttöön Turussa vuonna 1988 (11).
Parhaimmassa tilanteessa kajoamattomat kuvantamismenetelmät yhdistettynä stimuloituun C-peptidipitoisuuden määritykseen mahdollistaisivat toiminnallisen ja ei-toiminnallisen beetasolumassan määrän arvioinnin. Beetasolumassan määrän vaihtelun ja solujen toiminnan ymmärtäminen auttaisi nykyistä yksilöllisemmän lääkehoidon kehittämisessä (16).
Hyvän radiomerkkiaineen löytäminen ei ole helppoa
Radionuklidi on atomilaji, joka muuttuu itsestään toiseksi nuklidiksi ja lähettää samalla ionisoivaa säteilyä. Kemiallista yhdistettä, johon on liitetty radionuklidi ja joka on sellaisessa muodossa, että sitä voidaan antaa tutkittavalle henkilölle, nimitetään radiolääkkeeksi (12).
PET-tutkimuksissa käytettyjä radionuklideja ovat muun muassa hiili-11 (puoliintumisaika 20 minuuttia), fluori-18 (puoliintumisaika 110 minuuttia) sekä happi-15 (puoliintumisaika 2 minuuttia). SPECT-kuvantamisessa käytettyjä radionuklideja ovat teknetium-99m (puoliintumisaika 6 tuntia), indium-111 (puoliintumisaika 2,8 päivää) sekä jodi-123 (puoliintumisaika 13,2 tuntia).
Ennen kuin uutta radioleimattua merkkiainetta voidaan käyttää ihmisillä, se tulee arvioida. Prekliinisessä tutkimuksessa eli ennen ihmisille tehtävää tutkimusta analysoidaan merkkiaineen farmakokinetiikkaa ja arvioidaan sen yleistä soveltuvuutta potilaskäyttöön. Farmakokineettisissä tutkimuksissa määritetään merkkiaineen imeytymistä, jakaumaa, aineenvaihduntaa sekä erittymistä kudoksista ja elimistöstä.
Hyvän radiomerkkiaineen ominaisuuksia ovat suuri ominaisradioaktiivisuus, joka on merkkiainetutkimuksen edellytys, sekä sopiva radionuklidin puoliintumisaika suhteessa tutkittavaan ilmiöön. Lisäksi nopea poistuminen plasmasta ympäröiviin kudoksiin, suuri spesifinen ja vähäinen epäspesifinen kertymä kohdekudoksiin, tunnettu aineenvaihdunta ääreiskudoksissa, sopiva rasvaliukoisuus ja veri-aivoesteen ylitys tutkittaessa keskushermostoa ovat hyvän merkkiaineen edellytyksiä. Merkkiaine on myös pystyttävä muokkaamaan potilaalle tai koe-eläimelle annosteltavaan muotoon.
Pettymyksiä ja varovaista toiveikkuutta
Useiden PET- ja SPECT-merkkiaineiden soveltuvuutta beetasolukuvantamiseen on jo selvitetty. VMAT2 (vesikulaarinen monoamiinikuljettajaproteiini 2) -spesifistä DTBZ (dihydrotetrabenatsiini) -molekyyliä ([11C]DTBZ, [18F]FP-DTBZ) pidettiin hyvänä kuvantamaan beetasolumassan muutoksia (12). Merkkiaineen tutkimukset olivat jo pitkällä, kunnes ne osoittivat merkkiaineen sitoutumisen olevan pääasiassa epäspesifistä, eikä sillä pystytty kuvantamaan terveiden ja diabetesta sairastavien potilaiden välisiä beetasolumassan eroja (13, 14).
Beetasolun pintaan spesifisesti sitoutuvan monoklonaalisen vasta-aineen, IC2, soveltuvuutta kuvantamiseen on myös selvitetty. Radioaktiivisesti leimattujen vasta-aineiden kliinistä käyttöä on kuitenkin rajoittanut niiden suuri koko, hidas siirtyminen verenkierrosta kudokseen ja radioaktiivisuuden kertyminen munuaisiin (15).
Nykyisin yksi tutkituimmista PET- ja SPECT-kuvantamiseen sopivista reseptoreista on GLP-1 (glukagonin kaltainen peptidi-1) -reseptori, jota ilmentyy runsaasti beetasoluissa. Alun perin gilaliskosta (Heloderma suspectum) eristetty eksendiinimolekyyli on GLP-1-peptidin stabiili analogi, ja se sitoutuu spesifisesti GLP-1-reseptoriin. Eksendiiniä on leimattu usealla eri radionuklidilla, 111In, 64Cu, 68Ga (16, 17). Niiden ongelmana on kuitenkin ollut merkkiaineen erittäin korkea kertymä munuaisiin, mikä aiheuttaa huomattavaa säderasitusta (18)
Sen sijaan Turun PET-keskuksessa fluori-18-leimatulla eksendiinimerkkiaineella ([18F]Eksendiini) tehdyt tutkimukset osoittivat munuaiskertymän olevan merkittävästi vähäisempää ja merkkiaineen erittyvän munuaisten kautta virtsaan (Mikkola ym., julkaisematon). Tämä on tärkeä ominaisuus PET-kuvan muodostumisen sekä munuaisten ja beetasolujen sädeannoksen kannalta. Vaikka beetasolujen kuvantaminen eksendiinipohjaisilla merkkiaineilla vaikuttaakin lupaavalta, tarvitaan vielä lisätutkimuksia mahdollisista reseptoritason muutoksista. Niitä saattaa tapahtua muun muassa silloin, kun veren glukoosipitoisuus on suuri (19).
Kuvantamistarpeet lisääntyvät
Elimistön luontaisten beetasolujen ohella voidaan kuvantaa kajoamattomasti myös muun muassa saarekesolusiirrännäisiä ja haiman kasvaimia, insulinoomia. Useimmiten tyypin 1 diabetesta hoidetaan insuliinilla. Insuliini pienentää veren glukoosipitoisuutta, mutta ei estä pitkän ajan kuluessa sairauden seurauksia, kuten silmä-, munuais-, hermo- ja sydänsairauksia. Saarekesolujen siirtoa pidetään yhtenä vaihtoehtona tyypin 1 diabetesta sairastavien potilaiden hoidossa.
Saarekesolujen siirtoa rajoittavat luovuttajien rajallinen määrä, hylkimisreaktiot ja vaikeudet arvioida insuliinia riittävästi tuottavan beetasolumassan määrää (20). Tutkimukset ovat osoittaneet, että noin 10–20 % saarekesolusiirron saaneista potilaista tulee toimeen ilman insuliinilääkitystä vielä viisi vuotta toimenpiteen jälkeen (21, 22). Toimivan beetasolumassan arviointi on kuitenkin edelleen hankalaa puutteellisten menetelmien vuoksi.
Lupaavia tuloksia on saatu menetelmästä, jossa potilaan omasta haimasta eristettyjä saarekesoluja on siirretty potilaan lihakseen. Siirrettyjen beetasolujen elinvoimaisuutta tutkittiin GLP-1-reseptorille spesifisellä [111In]Eksendiini-merkkiaineella (23).
Kajoamaton, vähäisen sädeannoksen aiheuttava kuvantamismenetelmä mahdollistaisi saarekesolusiirron onnistumisen ja siirrännäisen selviämiseen vaikuttavien ominaisuuksien tutkimisen pitkän ajan kuluessa. Tämä puolestaan edesauttaisi saarekesolusiirtomenetelmien kehittämistä ja vähentäisi toimenpiteen jälkeisiä komplikaatioita.
Kirsi Mikkola
FM, tohtorikoulutettava
Valtakunnallinen PET-keskus
www.turkupetcentre.fi
Juttu on julkaistu Diabetes ja lääkäri 2/2015 -lehdessä.
Kirjallisuus
- Faustmann DL. Why were we wrong for so long? The pancreas of type 1 diabetic patients commonly functions for decades. Diabetologia 2014;57:1-3.
- Keenan HA, Sun JK, Levine J ym. Residual insulin production and pancreatic b-cell turnover after 50 years of diabetes: Joslin Medalist Study. Diabetes 2010;59:2846-2853.
- Rahier J, Guiot Y, Goebbels RM ym. Pancreatic b-cell mass in European subjects with type 2 diabetes. Diabetes Obesity and Metabolism 2008;10:32-42.
- Ritzel RA, Butler AE, Rizza RA ym. Relationship between beta-cell mass and fasting blood glucose concentration in humans. Diabetes Care 2006;29:717-718.
- Korpela H. Isotooppilääketiede Teoksessa: Säteilyn käyttö (Pukkila O toim.), 2004:220-252. Karisto Oy, Hämeenlinna. www. stuk.fi/julkaisut_maaraykset/kirjasarja/fi_FI/kirjasarja/
- Weir GC & Bonner-Weir S. Five stages of evolving beta-cell dysfunction during progression to diabetes. Diabetes 2004;53(Suppl 3):S16-S21.
- Coppieters KT, Dotta F, Amirian N ym. Demonstration of islet-autoreactive CD8 T cells in insulitic lesions from recent onset and long-term type 1 diabetes patients. The Journal of Experimental Medicine 2012;209:51-60.
- Gotthardt M, Eizirik DL, Cnop M ym. Beta cell imaging – a key tool in optimized diabetes prevention and treatment. Trends in Endocrinology and Metabolism 2014;25:375-377.
- Baum RP, Prasad V, Muller D ym. Molecular imaging of HER2-expressing malignant tumors in breast cancer patients using synthetic 111In- or 68Ga-labeled Affibody molecules. The Journal of Nuclear Medicine 2010;51:892-897.
- Wild D, Behe M, Wicki A ym. [Lys40(Ahx-DTPA-111In) NH2]exendin-4, a very promising ligand for glucagon-like peptide-1 (GLP-1) receptor targeting. The Journal of Nuclear Medicine 2006;47:2025-2033.
- Wegelius U & Paul R. Turun PET-keskusta kehitetään laajaksi tutkimuskokonaisuudeksi. Suomen lääkärilehti 1990;54:3023-3025.
- Goland R, Freeby M, Parsey R ym. 11C-dihydrotetrabenazine PET of the pancreas in subjects with longstanding type 1 diabetes and in healthy controls. The Journal of Nuclear Medicine 2009;50:382-389.
- Fagerholm V, Mikkola KK, Ishizu T ym. Assessment of islet specificity of dihydrotetrabenazine radiotracer binding in rat pancreas and human pancreas. The Journal of Nuclear Medicine 2010;51:1439-1446.
- Saisho Y, Harris PE, Butler AE ym. Relationship between pancreatic vesicular monoamine transporter 2 (VMAT2) and insulin expression in human pancreas. Journal of Molecular Histology 2008;39:543-551.
- Moore A, Bonner-Weir S, Weissleder R. Noninvasive in vivo measurement of beta-cell mass in mouse model of diabetes. Diabetes 2001;50:2231-2236.
- Mikkola K, Yim CB, Fagerholm V ym. 64Cu- and 68Ga-labelled [Nle14,Lys40(Ahx-NODAGA)NH2]-exendin-4 for pancreatic beta cell imaging in rats. Molecular Imaging and Biology 2014;16:255-263.
- Brom M, Woliner-van der Weg W, Joosten L ym. Non-invasive quantification of the beta cell mass by SPECT with 111In-labelled exendin. Diabetologia 2014;57:950-959.
- Melis M, Vegt E, Konijnenberg MW ym. Nephrotoxicity in Mice After Repeated Imaging Using 111In-Labeled Peptides. The Journal of Nuclear Medicine 2010;51:973-977.
- Xu G, Kaneto H, Laybutt DR ym. Downregulation of GLP-1 and GIP receptor expression by hyperglycemia: possible contribution to impaired incretin effects in diabetes. Diabetes 2007;56:1551-1558.
- Rother KI & Harlan DM. Challenges facing islet transplantation for the treatment of type 1 diabetes mellitus. The Journal of Clinical Investigation 2004;114:877-883.
- Ryan EA, Paty BW, Senior PA ym. Five-year follow-up after clinical islet transplantation. Diabetes 2005;54:2060-2069.
- Low G, Hussein N, Owen RJ ym. Role of imaging in clinical islet transplantation. Radiographics 2010;30:353-366.
- Pattou F, Kerr-Conte J & Wild D GLP-1-Receptor Scanning for Imaging of Human Beta Cells Transplanted in Muscle. New England Journal of Medicine 2013;363:1289-1290.
Sähköinen lähde (s. 18)
IDF diabetes atlas, 6th edition
www.idf.org/diabetesatlas 12.1.2015
